泌尿器科
診療内容
泌尿器科では泌尿生殖器系すべての疾患を対象として診療していますが、当院は東京都がん診療連携拠点病院に認定されていることもあり、入院診療はがん治療が中心になっています。
手術は、低侵襲を第一に考え、可能な限り、腹腔鏡手術、小切開手術を選択しております。2020年3月より、ロボット支援手術(ダヴィンチ)を導入いたしました。手術だけでなく、分子標的治療、抗がん剤治療、放射線治療などを組み合わせた集学的治療により、良好な治療成績を挙げております。
手術は、低侵襲を第一に考え、可能な限り、腹腔鏡手術、小切開手術を選択しております。2020年3月より、ロボット支援手術(ダヴィンチ)を導入いたしました。手術だけでなく、分子標的治療、抗がん剤治療、放射線治療などを組み合わせた集学的治療により、良好な治療成績を挙げております。
当科の特徴
①3D腹腔鏡下手術副腎腫瘍、腎がん、腎盂がん、尿管がん、尿膜管疾患、膀胱がん、骨盤臓器脱を中心に腹腔鏡下手術を行っています。腹腔鏡下手術が困難な症例では、開腹手術(②参照)が選択されます。腹腔鏡下手術は、お腹に数か所の小さな穴(5-10mm程度)をあけ、カメラを用いて拡大視野で手術を行います。傷が小さいため整容面において優れているだけではなく、術後の痛みも少なく、入院期間の短縮が見込めます。炭酸ガスで腹腔を膨らませて手術を行うため、ガス塞栓や皮下気腫などの合併症が稀に起こる場合があります。膀胱がんに対する腹腔鏡下膀胱全摘除術は近年保険適応となり、当院でもいち早く導入し良好な治療実績を有しています。当院では3D内視鏡システムおよび湾曲機能搭載の3Dビデオスコープを導入しています。2D内視鏡システムでは難しい空間把握が容易となり、また自由な視野展開が可能で、より丁寧に安全な腹腔鏡手術が行えるようにす。


腹腔鏡手術の適応外となる開腹手術においても、鏡視下で可能な限り小切開で行うよう心がけております。ただし、腫瘍が大きかったり、癒着が強いような場合は、傷を広げてより良い視野をつくり、安全第一で手術を行っています。皮膚切開部には、2-オクチルシアノアクリレートを主成分とした合成皮膚表面接着剤を用いており、整容面への配慮や創部感染リスクの低減を図っています。
③ERAS(Enhanced Recovery After Surgery;術後回復強化)
当科は、周術期管理に力をいれております。術当日まで水分摂取可能で、術後もなるべく早く経口摂取を開始することに努めております。尿路変向のために腸の切除を伴う膀胱全摘術においても、以前は鼻から胃へのチューブを挿入し、1週間程度経口摂取ができませんでした。当科では、鼻からのチューブは術直後に抜去し、術翌日には水分摂取、翌々日には濃厚流動食摂取を開始しております。適宜、リハビリなども組み合わせ、術後の回復をはやめる努力をしています。
対象疾患
泌尿器科は図に示す通り、腸管や肝臓等が包まれる腹腔内臓器の背側に位置する後腹膜臓器(副腎・腎・尿管・膀胱・前立腺・精巣・陰茎等)を取り扱っています。
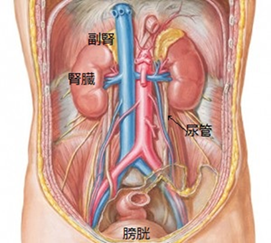 <後腹膜の解剖図>
<後腹膜の解剖図>1)近年、高血圧の5-10%に原発性アルドステロン症という副腎腫瘍が潜んでいることがわかってきました。副腎からアルドステロンというホルモンが過剰に分泌されることにより高血圧となります。高血圧罹病期間が長くなると、副腎摘出手術を行っても血圧が改善しない場合もあります。アルドステロン分子は、高血圧のみならず、脳血管、心血管、腎臓などにも悪影響を及ぼすこともわかってきています。特に若くして高血圧の方や、血圧を下げるのみ何剤もの降圧薬が必要なっている患者さんは、一度簡単なチェックを行うことをお勧めします。(普段通院しているクリニックに一度ご相談下さい。採血で血漿レニン活性、血中アルドステロンという値を測定することによりチェックが可能です。)
2)副腎皮質からコルチゾールというホルモンが過剰に分泌されるクッシング症候群という病気があります。高血圧のほかに、糖尿病、中心性肥満、骨折、尿路結石、皮膚線条、筋力低下など多彩な病態を引き起こします。これらの症状は、手術により大半は改善します。
3)副腎髄質からアドレナリン・ノルアドレナリンなどのカテコラミンというホルモンが過剰に分泌されることにより、発作性高血圧、便秘、耐糖能異常(糖尿病)などを引き起こす疾患を褐色細胞腫といいます。放置すると、カテコラミン心筋症、心不全、高血圧性脳症などにより突然死の可能性があります。近年は、健診の普及に伴い偶発的に発見されるケースも散見されます。
4)その他、がんの副腎転移、サイズの大きめな非機能性腺腫などが手術適応となります。
1)~4)のいずれも、原則的に腹腔鏡手術を行っております。
②腎がん
腎臓に出来る腫瘍には良性腫瘍もありますが、大半は悪性腫瘍で腎がんと呼ばれ、およそ10万人に3~4人の方が発症されます。抗がん剤や放射線治療が効きづらいため、可能な限り手術が基本治療となります。初期の腎がんでは無症状のことが多く、超音波検査やCT検査等の画像検査を行わなければ発見が遅れてしまいます。健康意識の高まりにより、健康診断等で早期に発見される方が増えています。
当院では、腎摘除術が必要な場合、可能な限り腹腔鏡下腎摘除術を行っています。腹側からアプローチする経腹膜的到達法と、背側からアプローチする経後腹膜的到達法があり、症例に応じてアプローチ法を選択しています。小さな腎腫瘍は、腎機能温存の目的でなるべく腎部分切除術を行っています。以前は腫瘍を核出後に欠損部位を縫合していましたが、仮性動脈瘤という合併症が一定の割合でおこるため、核出後にシート状の生物学的組織接着剤を腎欠損部に付着させ、なるべく縫合しない方法で手術を行い、良好な術後経過が得られています。
腎部分切除の場合も、ロボット支援手術に取り組んでおります。
③腎盂がん・尿管がん
腎臓にできる悪性腫瘍には、尿の通り道にできる腎盂がんがあり、腎がんとは全く性質が異なります。腎盂から尿管・膀胱・尿道の一部へとつながる尿路の内側は尿路上皮(移行上皮)と呼ばれる粘膜でできています。これらの細胞から発生するがんを病理学的には尿路上皮がんと言います。尿路上皮がんは尿路内に多発・再発しやすく、また尿管の壁は構造が非常に薄いためがんが容易に尿管外に進展しやすいという特徴があります。腎盂・尿管がんは腫瘍部の切除のみでは根治的に治療が出来ない場合が多く、片側の腎盂尿管全摘除術が標準治療となっています。この手術も腹腔鏡単独もしくは腹腔鏡併用での手術を第一選択としています。
腎臓にできる悪性腫瘍には、尿の通り道にできる腎盂がんがあり、腎がんとは全く性質が異なります。腎盂から尿管・膀胱・尿道の一部へとつながる尿路の内側は尿路上皮(移行上皮)と呼ばれる粘膜でできています。これらの細胞から発生するがんを病理学的には尿路上皮がんと言います。尿路上皮がんは尿路内に多発・再発しやすく、また尿管の壁は構造が非常に薄いためがんが容易に尿管外に進展しやすいという特徴があります。腎盂・尿管がんは腫瘍部の切除のみでは根治的に治療が出来ない場合が多く、片側の腎盂尿管全摘除術が標準治療となっています。この手術も腹腔鏡単独もしくは腹腔鏡併用での手術を第一選択としています。
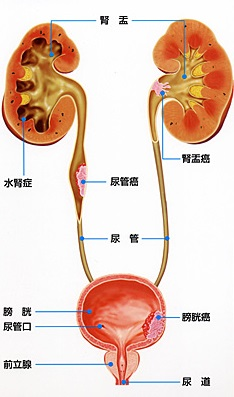 <尿路の模式図>
<尿路の模式図>膀胱腫瘍(膀胱がん)と診断された場合、診断と治療を兼ねて経尿道的膀胱腫瘍切除術を行ないます。この手術は尿道からカメラを挿入して行う内視鏡手術です。この手術で得た組織検査の結果等を含め、早期がんと診断された場合には、膀胱全摘除術は大抵の場合は不要です。前述の腎盂・尿管がんと同様に、膀胱がんもほとんどが尿路上皮がんであるため再発しやすい特徴があります。そのため追加治療として、BCG膀胱内注入療法を行うことがあります。BCGは結核ワクチンとして有名ですが、膀胱内に注入することで、がんの再発を防ぐ効果があります。
組織検査等で筋層浸潤性の膀胱がんと診断された場合には、根治的な治療としては膀胱全摘除術が選択されます。膀胱の一部だけを切除する膀胱部分切除術は、再発の可能性が高く、特殊な場合を除き行われていません。
膀胱全摘除術は、身体に対する侵襲度が比較的高い手術です。2015年に腹腔鏡手術が保険適用となり、2016年から当院でも腹腔鏡下膀胱全摘除術を行なっています。開腹手術と比較し出血量が格段に少なく、また術後の回復にも優れており、早期の退院・社会復帰を目指しています。
膀胱全摘除術では、再発や転移の可能性を少なくするため、膀胱および・前立腺・精嚢・骨盤内リンパ節・尿道・子宮(女性の場合)なども同時に切除します。膀胱をすべて摘除するため、尿を貯める機能が失われてしまいます。そのため新しい尿の経路をつくる尿路変更術が行われます。主な尿路変更には、尿管皮膚瘻、回腸導管、新膀胱などがあり、どれを選択するかは病状にあわせ相談しています。
膀胱全摘除術も今後ロボット支援手術を導入いたします。
(手術動画 準備中)
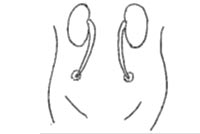 皮膚瘻
皮膚瘻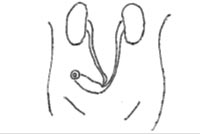 回腸導管
回腸導管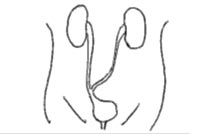
新膀胱
欧米と比較し日本人では50歳以下での前立腺がん発症は少ないですが、60歳以上では著明に増加します。前立腺がんを疑う場合には、前立腺に針を刺して組織を採取する検査(前立腺生検)を行ない、病理診断を行います。
検診の普及により、近年PSA(前立腺特異抗原)高値を指摘され泌尿器科を受診される方が増加しています。初期の前立腺がんは基本的に無症状であるため、早期発見には採血でのPSA値チェックが欠かせません。ただしPSA値が基準値以上でも必ずしも前立腺がんという事ではなく、前立腺肥大症や前立腺炎によってもPSA値は上昇します。PSA高値を指摘された方は、まずは最寄りの泌尿器科クリニックで前立腺生検が必要かどうかご相談ください。当院では1泊もしくは2泊入院での前立腺生検を行なっています。
初期の前立腺がんの場合には根治的治療が望ましく、手術治療もしくは放射線治療が主な選択肢となります。前立腺がんの病理診断の結果や、年齢・持病、ご本人の希望を踏まえ、主治医と相談しながら治療方針を決めていきます。
2020年3月より、前立腺がんのロボット支援手術(ダヴィンチ)を導入しました。出血量が少なく、術後の回復も早い、優れた手術法です。
前立腺がんの薬物療法では、ホルモン療法(内分泌療法)が軸となります。この治療のみでは根治的に前立腺がんを治療することはできませんが、前立腺がんの進行を抑えることができます。いわゆる抗がん剤とは異なり副作用が少ないことが特徴で、ホルモン療法の効果が続く限りは、今までと同様に日常生活を変わりなく過ごすことができます。抗がん剤治療は、副作用の確認のために原則的に初回は入院で行いますが、2回目以降は外来化学療法室にて日帰りで行うことが出来ます。
前立腺がんの薬物療法では、ホルモン療法(内分泌療法)が軸となります。この治療のみでは根治的に前立腺がんを治療することはできませんが、前立腺がんの進行を抑えることができます。いわゆる抗がん剤とは異なり副作用が少ないことが特徴で、ホルモン療法の効果が続く限りは、今までと同様に日常生活を変わりなく過ごすことができます。抗がん剤治療は、副作用の確認のために原則的に初回は入院で行いますが、2回目以降は外来化学療法室にて日帰りで行うことが出来ます。

精巣(睾丸)が腫れる疾患としては、陰嚢水腫や精巣上体炎などの良性疾患が一般的ですが、自覚症状だけでは精巣がんとの区別が難しく、片方の精巣が腫れたり、全体が硬くなった等の異常を感じた場合は、泌尿器科専門医を受診することをお勧めします。精巣がんは早期に診断・治療を開始すれば高率に治癒が可能な病気です。また、転移していても手術と抗がん剤治療を組み合わせることで治癒を目指すことが可能です。
⑦尿膜管疾患の手術
当院では、数多くの尿膜管疾患を治療しております。尿膜管遺残のタイプにより、『臍周囲のU字切開によるアプローチ』、もしくは『腹腔鏡手術』のどちらかをテーラーメイドに選択しております。臍を摘出する場合は臍形成も行っております。尿膜管がんも早期であれば腹腔鏡手術で対応可能です。
( 手術動画 https://www.youtube.com/watch?v=urxzEF51iYA)
⑧女性泌尿器科疾患
女性泌尿器科の代表的な病気である頻尿や尿失禁および骨盤臓器脱などは中高年女性の生活の質に大きく関わります。当院ではこれらの病気に対して、専門的な診察・治療を行っています。
・尿失禁について
40歳以上の女性の3人に1人は尿失禁があるといわれています。咳やくしゃみをしたときに漏れる、トイレに行きたくなって間に合わずに漏れる、我慢していたのにトイレのドアをあけたとたんに漏れてしまう、水の音を聞いただけで漏れてしまう、知らない間に漏れている、など症状は様々です。尿失禁には様々なタイプがあり、タイプにあわせて内服治療、骨盤底筋体操などの理学療法、または手術療法などが選択されます。
ⅰ)腹圧性尿失禁
お腹に強い力(腹圧)がかかった場合、骨盤底筋という筋肉が膀胱と尿道を支えることで尿道が締まり、尿が漏れるのを防いでいます。
咳・くしゃみをした時、笑った時、スポーツをした時、重い物を持ち上げた時、階段をのぼり降りした時など、腹圧がかかった場合、骨盤底筋が弱くなっているために、尿道をうまく締められなくなり尿が漏れることを腹圧性尿失禁といいます。
当院では尿道スリング手術(TOT手術)を行っており、根治的に腹圧性尿失禁を治療することが可能です。尿道スリング手術では、膣側から尿道の裏にテープを入れて尿道を支えます。
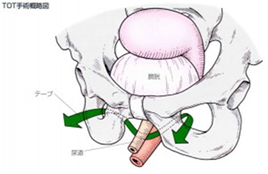
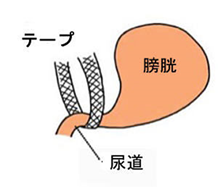
子宮脱、膀胱瘤などの骨盤臓器脱は非常に多くの女性を悩ませる「おしも」の不具合で、とくに更年期以降の女性に認められます。主な症状は「おしもに何かを触れる」「股に何か挟まっている感じがする」というものです。
骨盤臓器脱の原因として経膣分娩が挙げられます。分娩により骨盤底筋および筋肉内の神経が障害され骨盤底筋の収縮が悪化することが原因です。また、肥満や常習的な便秘なども原因と言われています。
骨盤臓器脱に悩んでいる人は非常に多く、お産を経験した女性の3人に1人が何らかの不快な症状を自覚しているとも言われています。しかし「恥ずかしくて人に言えず相談できない」「どこの病院や科に行ったらいいのか分からない」といった理由で受診をためらっている患者さんがかなりいらっしゃいます。骨盤臓器脱では「何かモノが出ている」という症状以外に、「トイレが我慢できない」「尿が漏れる」、「便秘がひどい」などの、直接関係のない症状がみられることもあります。
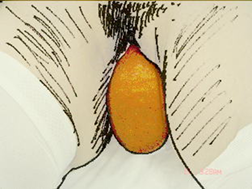 <膣からの子宮脱>
<膣からの子宮脱>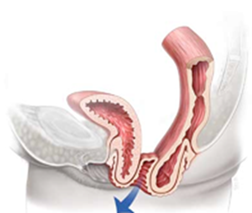 <膣からの膀胱脱出>
<膣からの膀胱脱出>当科では骨盤臓器脱に対する最も新しい治療法である腹腔鏡下仙骨膣固定術という手術を行っており、根治的に骨盤臓器脱を治療することが可能です。膣にメッシュを固定し、臓器の位置を正しい位置に戻してあげる手術です。傷が小さく、術後の痛みも少ないため、日常生活に戻りやすいことが利点です。手術時間は3-4時間程度で、 麻酔は全身麻酔で行います。入院期間は1週間程度です。
(手術動画 準備中)
(手術動画 準備中)
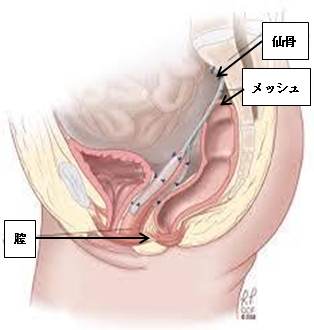 <腹腔鏡下仙骨膣固定術:メッシュ固定後>
<腹腔鏡下仙骨膣固定術:メッシュ固定後>過活動膀胱は、トイレが近い、夜中に何度もトイレに起きる、急に我慢できないような尿意がおこる、尿意を我慢できず漏れてしまうことがあるなどの症状を起こします。40歳以上の男女の8人に1人が過活動膀胱の症状を有しているといわれています。内服薬での加療が中心となります。
⑨前立腺肥大症
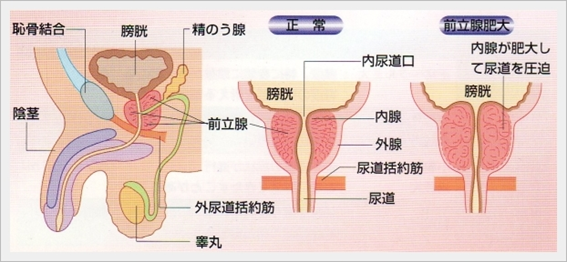
前立腺は男性にしかない臓器で、前立腺液といわれる精液の一部を作り、精子に栄養を与えたり、精子を保護する役割を持っています。
前立腺が肥大すると尿道や膀胱が圧迫されて、排尿や蓄尿に関わる症状が出現することがあります。前立腺肥大症と前立腺がんは全く別の疾患であり、前立腺肥大症のために前立腺がんになりやすくなることはありません。
前立腺肥大の全ての方が治療を必要とするわけではありません。前立腺の肥大によって排尿・蓄尿症状(尿勢低下、排尿遷延、排尿困難感、残尿増加、頻尿、尿意切迫)を伴い、治療の介入により症状の改善が見込める場合には、内服加療および手術加療を考慮します。
当院では最も標準的である経尿道的前立腺切除術(TURP)を行なっていましたが、2020年1月より新しいレーザー治療CVP(接触式レーザー前立腺蒸散術)を開始いたしました。
前立腺は男性にしかない臓器で、前立腺液といわれる精液の一部を作り、精子に栄養を与えたり、精子を保護する役割を持っています。
前立腺が肥大すると尿道や膀胱が圧迫されて、排尿や蓄尿に関わる症状が出現することがあります。前立腺肥大症と前立腺がんは全く別の疾患であり、前立腺肥大症のために前立腺がんになりやすくなることはありません。
前立腺肥大の全ての方が治療を必要とするわけではありません。前立腺の肥大によって排尿・蓄尿症状(尿勢低下、排尿遷延、排尿困難感、残尿増加、頻尿、尿意切迫)を伴い、治療の介入により症状の改善が見込める場合には、内服加療および手術加療を考慮します。
当院では最も標準的である経尿道的前立腺切除術(TURP)を行なっていましたが、2020年1月より新しいレーザー治療CVP(接触式レーザー前立腺蒸散術)を開始いたしました。
腎臓から尿道までの尿路に結石が生じる疾患です。結石の存在部位により、腎臓結石・尿管結石・膀胱結石・尿道結石と呼ばれます。食生活を含む生活様式の欧米化・平均気温の上昇により、尿路結石が増加しています。腎結石は無症状な場合が多いですが、尿管内に落下すると片側の背中や下腹部に突然の痛みが生じ、血尿が現れることがあります(尿管結石)。また感染症(腎盂腎炎)を合併し、高熱を呈する場合もあります。小さな結石の場合は、自然に排出されることが多く、排出時には軽度の排尿時痛や違和感を伴いますが、無症状で排尿とともに排出されることもあります。結石が尿管にとどまったまま放置すると、腎機能の低下や重篤な感染症を引き起こす原因となることがあります。そのようなリスクが高い症例に対しては手術治療が必要となります。様々な手術方法がありますが、体外衝撃波治療と経尿道的な内視鏡下手術が一般的です。体外衝撃波砕石術(ESWL)は、専用の機械で体の外より衝撃波を当てて結石を砕く治療です。内視鏡下手術はTUL(経尿道的尿管結石砕石術)といわれ、尿道からカメラを挿入し砕石器で結石を砕く手術であり、近年はレーザーを用いた砕石器が主流となっています。当院は体外衝撃波機器およびレーザー機器を導入していないため、同手術が必要な場合には治療可能な病院へ紹介させて頂いています。
診療実績
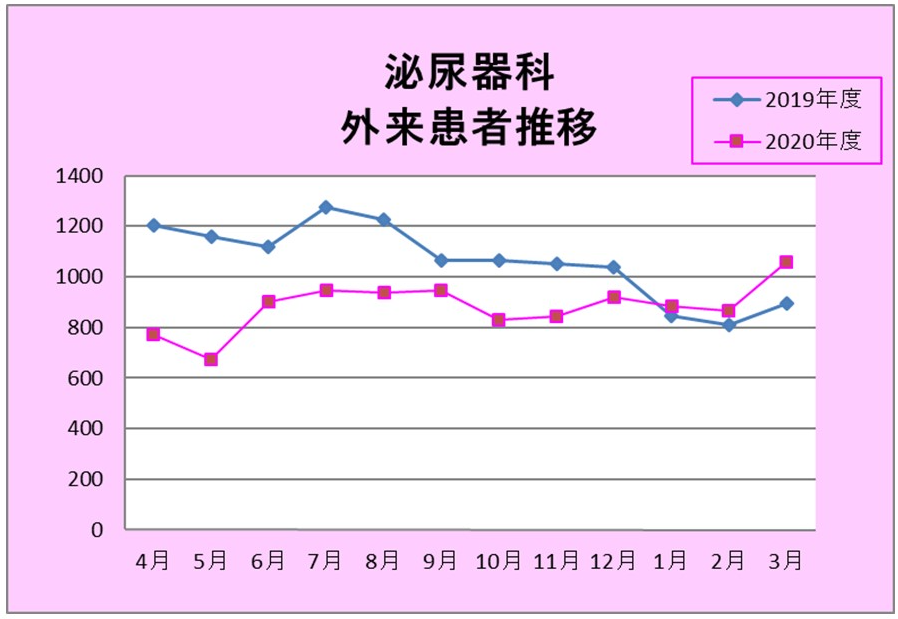
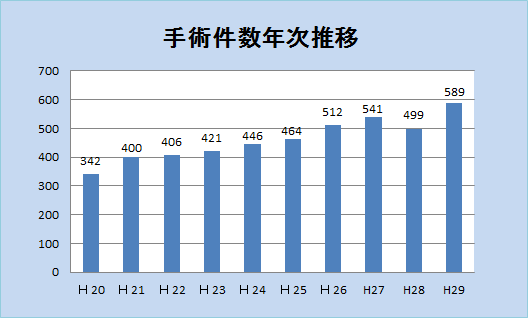
取得できる資格
取得可能資格:日本泌尿器科学会専門医、日本泌尿器内視鏡学会腹腔鏡技術認定医日本内視鏡外科学会技術認定医、日本がん治療認定医機構がん治療認定医、性感染症認定医、性機能専門医、その他多数
卒後臨床研修2年修了後、泌尿器科専門医教育施設において4年間の泌尿器科専門研修を受けることにより、専門医資格試験受験資格を取得することができます。
当院は日本泌尿器科学会専門医教育施設認定を受けており、当院泌尿器科にて 専門研修を受けることが可能です。
後期臨床研修医・2年目初期臨床研修医募集に向けてメッセージ
当院は泌尿器科専門医教育施設ですので、卒後臨床研修2年修了後に日本泌尿器科学会専門医制度審議会に研修登録ができます。その後、泌尿器科専門医研修を4年間施行し、4年目に専門医試験に合格すると、研修修了後に泌尿器科専門医として認定されます。卒後臨床研修2年修了時に研修登録をしないと、4年後に専門医受験資格を取れませんので、泌尿器科専門医を希望される先生はご相談ください。また、当院は外来患者数が月に平均1,700人以上と多く、非常に多くの症例経験を積むことができます。当院は地域医療を目指しているため、大学病院でありながら、一般病院の症例も経験することができます。腹腔鏡手術・内視鏡手術を得意としております。研究面においても、最新の臨床研究を行っております。
ロボット手術、腎移植医療、尿路結石専門的治療などの手術経験を積むために、順天堂医院、順天堂大学浦安病院、順天堂大学静岡病院での研修を組み込むことも可能です。当院で希望の期間を研修後、順天堂大学大学院への入学も推奨しています。
いろいろな研修スケジュールの希望にお答えしたいと考えていますので、いつでもご相談ください。